Low FODMAP: рекомендованная диета при СРК
I. Общая характеристика диеты low FODMAP
Ученые, занимающиеся исследованиями заболеваний органов желудочно-кишечного тракта, установили, что некоторые компоненты пищи могут провоцировать появление симптомов или усиливать их у пациентов с синдромом раздраженного кишечника (СРК), функциональным вздутием живота и некоторыми другими болезнями. К таким компонентам относятся определенные углеводы, которые хорошо расщепляются в кишечнике, однако плохо всасываются или не всасываются вовсе.
Какие же это углеводы? К ним относятся лактоза, фруктоза, фруктаны, галактаны, а также сахарные спирты. Данные вещества были объединены в группу FODMAP. Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P). Невсосавшиеся углеводы активно перерабатываются бактериями толстой и тонкой кишки с образованием газов. Некоторые из них обладают высокой осмотической активностью, что приводит к перемещению жидкости в просвет кишечника – развивается послабление стула вплоть до диареи (см.рисунок ниже).
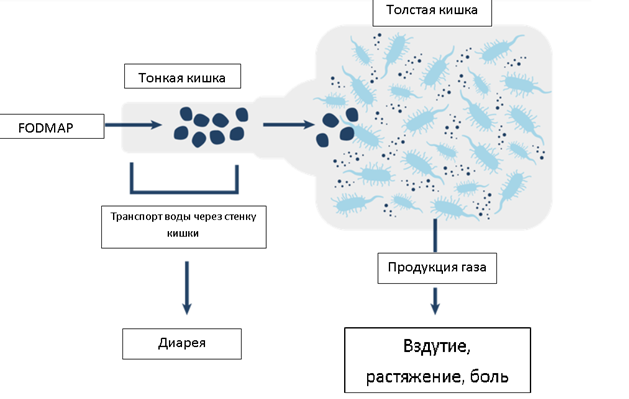
Рисунок – вероятный механизм возникновения/усиления симптомов у пациентов с СРК при употреблении пищи, богатой веществами FODMAP.
У здоровых людей симптомы вздутия живота и послабление стула могут развиться при употреблении большого количества углеводов FODMAP. Ярким примером служит диарея после съеденной сливы или черешни в большом количестве. У лиц с СРК порой достаточно небольшого превышения FODMAP веществ в рационе для появления или усиления симптомов. Это, например, наблюдается при наличии у пациента лактазной недостаточности или непереносимости фруктозы.
Лактазная недостаточность во взрослом возрасте – это снижение активности фермента лактазы, которая расщепляет молочный сахар лактозу в просвете тонкой кишки. Вероятность развития лактазной недостаточности увеличивается с возрастом, поскольку снижение активности фермента – это закономерный эволюционный процесс при переходе от грудного вскармливания на взрослый тип питания. Вторичная лактазная недостаточность может наблюдаться при некоторых заболеваниях кишечника инфекционного и воспалительного происхождения. Следствием низкой активности фермента лактазы является плохое расщепление молочного сахара, а употребление продуктов с большим количеством лактозы может привести к появлению описанных выше симптомов.
Непереносимость фруктозы как следствие плохого всасывания этого углевода – нередкая проблема в практике врача-гастроэнтеролога. Фруктоза, как и другие углеводы, всасывается в тонкой кишке, однако возможность усвоения фруктозы в кишечнике человека ограничена. Исследования на здоровых добровольцах показали, что 15 г фруктозы всасывается у 100% лиц, 25 г фруктозы – у 90% испытуемых, однако большую дозу углевода (50 г) могут усвоить лишь 20-30% лиц.
15 г фруктозы (доза, которая хорошо переносится практически всеми здоровыми лицами) – это много или мало? Такое количество фруктозы содержится в 250 г яблок или 300 г груш или 100 г кураги. Следует помнить, что помимо ягод и фруктов, фруктоза в большом количестве содержится в мёде, кукурузном сиропе, а также входит в состав многих промышленных продуктов питания в качестве альтернативы сахарозе.
Помимо лактозы и фруктозы существуют и другие углеводы FODMAP. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике, зато могут служить пищей для бактерий толстой кишки, что приводит к образованию избыточного количества кишечных газов.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их, в частности, обнаруживают в бобах, красной фасоли и чечевице.
Полиолы или сахарные спирты содержатся в некоторых овощах, фруктах и грибах. Они могут быть в составе некоторых промышленных продуктов питания (ксилит, сорбит, маннитол в «диабетических» продуктах), а также нередко добавляются в жевательные резинки, леденцы от кашля, сиропы (в т. ч. лекарственные).
Поскольку в обычном рационе питания могут содержаться различные вещества FODMAP зачастую невозможно сразу понять, на какой конкретно углевод плохо «среагировал» кишечник. Более того, современная медицина может установить нарушение всасывания только некоторых (не всех!) углеводов FODMAP. Например, для диагностики лактазной недостаточности используется водородный дыхательный тест с лактозой или определение активности фермента лактазы в биоптате двенадцатиперстной кишки (взятом при гастроскопии). Тот же самый водородный дыхательный тест (в этом случае с раствором фруктозы) используется и для диагностики непереносимости фруктозы.
Увы, непереносимость других углеводов FODMAP в обычной клинической практике выявить можно только экспериментальным путем. Для этого австралийскими учеными из Monash University была разработана так называемая диета low FODMAP (от англ.слова low - низкий) [1]. Эта диета основана на исключении или очень резком ограничении в рационе продуктов питания, содержащих в большом количестве FODMAP углеводы, и замена их на более «безопасные» продукты.
Гипотеза авторов была очень простой: известно, что какой-то из углеводов FODMAP (один или несколько) может вызвать появление или усиление кишечных симптомов. Чтобы доказать это, следует исключить потенциальные раздражители из рациона на некоторое время и оценить симптомы. Если вздутие живота, послабление стула исчезли или значительно уменьшились, значит какой-то из углеводов «виновен» в провокации симптомов. Остается только выяснить, какой именно.
Данная диета чем-то напоминает элиминационную диету у детей с предполагаемой пищевой аллергией, когда из рациона исключают наиболее вероятные продукты-аллергены, а затем постепенно вводят их в рацион с оценкой симптомов. Подобный подход используется и в диете low FODMAP: во время диеты оценивается эффект от исключения из рациона FODMAP углеводов, а затем выявляются продукты-провокаторы.
II. Эффективность диеты low FODMAP при желудочно-кишечных заболеваниях
Диета low FODMAP была оценена у пациентов с некоторыми желудочно-кишечными заболеваниями. Так, у пациентов с СРК соблюдение этой диеты показало снижение выраженности вздутия живота и интенсивности болей в животе по сравнению с обычной диетой и диетой, где содержание веществ FODMAP было высоким [2, 3]. В связи с этим ряд руководств по лечению СРК (например, рекомендации ВОЗ от 2015 года, рекомендации Канадской гастроэнтерологической ассоциации от 2019 года) отмечает эффективность диеты low FODMAP у части пациентов с СРК в отношении вздутия живота и болей в животе.
Крупные исследования диеты low FODMAP у пациентов с функциональным вздутием живота не проводились, однако до 75% больных СРК отмечали снижение выраженности вздутия живота при соблюдении данной диеты. С учетом этих данных, можно предположить, что диета low FODMAP будет не менее эффективной у тех лиц, которые отмечают вздутие живота как единственный симптом.
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой-второй неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
- Каши из разрешенных круп (гречневая крупа в виде продела, кукурузная, рисовая и пшенная крупы, овсяная крупа в виде хлопьев, киноа) — на воде или с безлактозным, рисовым, соевым, миндальным молоком. В каши можно добавить: разрешенные ягоды и фрукты, сливочное или растительное масло, сахар (1 ч.л.).
- Омлеты натуральные, белковые. В омлет можно добавить: разрешенную зелень, разрешенные овощи (например, морковь, соцветия брокколи и т. д.).
- Яичница с возможным добавлением некоторых овощей (томаты), бекона. Нельзя добавлять лук, грибы.
- Сыр (разрешенный диетой и в разрешенном количестве), безлактозные молоко или молочные продукты — 1 порция.
- Хлеб из рисовой, кукурузной, льняной муки в виде тостов, в том числе с запечёнными томатами или твердым сыром. Можно использовать хлеб с пометкой «Low FODMAP». Количество — 1 кусок.
- Оладьи из овощей (например, цуккини, картофель, морковь).
- Оладьи или блины из гречневой, кукурузной, льняной, рисовой муки.
- Блюда из мяса, птицы и рыбы — любые, в том числе привычные для Вас. Следует помнить, что согласно рациональному питанию, следует ограничить употребление продуктов переработки красного мяса (колбасы, сосиски, ветчина).
- 1 стандартная порция разрешенных на Этапе 1 фруктов
- Салаты из разрешенных овощей
- Смузи с использованием безлактозного, рисового, соевого, миндального молока и разрешенных фруктов и ягод
Обед и ужин:
- Первые блюда с мясом, рыбой, птицей с добавлением разрешенных овощей (картофель, морковь, капуста брокколи, стручковая фасоль и т.д.) и круп.
- Любое блюдо из мяса, рыбы, птицы, морепродуктов – они не содержат FODMAP углеводов. Можно использовать разрешенные специи, приправы, семена (например, кунжут), фрукты (цитрусовые, ананас и т.д.) для улучшения вкусовых свойств блюд из мяса.
- Любые гарниры из разрешенных овощей, круп (салаты, овощные рагу, паста/макароны, каши и т.д.).
- 1 стандартная порция разрешенных на Этапе 1 фруктов на один прием пищи
- Хлеб из рисовой, кукурузной, льняной муки в виде тостов, в том числе с запечёнными томатами или твердым сыром. Можно использовать хлеб с пометкой «Low FODMAP». Количество — 1 кусок на прием пищи.
- Разрешенные напитки
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Пример:
Наименование продукта | День теста | Симптомы после употребления продукта в пищу |
100 мл йогурта на завтрак | День 1 | Нет симптомов |
200 мл йогурта на завтрак | День 2 | Газообразование через 30 минут после завтрака длительностью 3 часа |
Тест не проводился | День 3 | ------- |
Для того, чтобы понять, какой углевод в большом количестве содержится в том или ином продукте, пользуйтесь таблицей.
Что делать с теми продуктами, переносимость которых Вы уже оценили как хорошую? Если Вы абсолютно уверены, что симптомы отсутствуют, можно ввести данный продукт в рацион в том количестве, которое хорошо переносилось (или меньшем). Следует включить данный продукт в тот прием пищи, в который не будет проводиться последующее тестирование.
Этап 3. Индивидуализация рациона. Конечным результатом диеты является персонально подобранный рацион, исключающий только те FODMAP продукты, которые вызывают появление симптомов. Это позволяет сохранить пищевое разнообразие пациента, препятствует «избегающему» поведению в обычной жизни (например, отказ от посещения кафе и ресторанов из-за опасения съесть что-то «не то»).
IV. Ошибки в ходе соблюдения диеты low FODMAP
- Несоблюдение строгой диеты на этапе исключения продуктов. Многие люди стараются исключить одну или две группы продуктов (например, хлеб и молочные продукты), забывая, что и другие компоненты пищи могут вызвать появление симптомов.
- Употребление в пищу продуктов из «разрешенной» группы в больших количествах. Следует помнить, что даже продукты с низким содержанием FODMAP веществ («зеленая» группа) могут привести к появлению вздутия живота и нарушению стула, если съесть их слишком много. Внимательно изучите таблицу с указанием допустимого безопасного количества продукта.
- Употребление в пищу «скрытых» FODMAP веществ. Многие промышленно произведенные продукты (например, кондитерские изделия) содержат в своем составе добавки, которые относятся к углеводам FODMAP (фруктоза, маннитол, сорбитол, ксилит, инулин). Данные углеводы могут содержаться в жевательных резинках, леденцах, мятных конфетах и т.д. Внимательно читайте этикетки с составом!
- Употребление в пищу одновременно нескольких продуктов, содержащих малое количество веществ FODMAP. В результате общая «доза» нежелательных углеводов во время одного приема пищи перестает быть «безопасной» и может вызвать появление симптомов.
- Влияние других факторов образа жизни, которые могут вызывать появление симптомов: стрессы, табакокурение, злоупотребление алкоголем, употребление большого количества кофе, минеральных вод.
- Исключение из рациона продуктов с высоким содержанием веществ FODMAP на этапе расширения диеты. Некоторые пациенты боятся вводить в рацион такие продукты, несмотря на то, что не оценивали их переносимость. Следует помнить, что даже продукты с высоким содержанием углеводов FODMAP («красная» группа) могут переноситься неплохо при употреблении их в небольшом количестве.
Книга - Эффективная диета при вздутии и боли в животе - Андрей Харитонов и Ирина Волкова
V. Заключение
Диета low FODMAP не должна восприниматься как очередное «ограничение» для пациента. Эта диета не назначается пожизненно. Она является своеобразным диагностическим методом, который позволяет с высокой точностью установить не только вид, но и количество хорошо переносимых продуктов. Данный подход позволяет разнообразить рацион пациентов с СРК и вздутием живота и улучшить качество их жизни [4].
- Gibson, P.R., Varney, J., Malakar, S., Muir, J.G. Food components and irritable bowel syndrome. Gastroenterology. 2015; 148: 1158–1174 https://www.ncbi.nlm.nih.gov/pubmed/25680668?dopt=Abstract
- Zahedi MJ, Behrouz V, Azimi M. Low fermentable oligo-di-mono-saccharides and polyols diet versus general dietary advice in patients with diarrhea-predominant irritable bowel syndrome: a randomized controlled trial. J Gastroenterol Hepatol. 2018;33(6):1192–1199. https://www.ncbi.nlm.nih.gov/pubmed/29159993
- McIntosh K, Reed DE, Schneider T et al. FODMAPs alter symptoms and the metabolome of patients with IBS: a randomised controlled trial. Gut. 2017;66(7):1241–1251 https://www.ncbi.nlm.nih.gov/pubmed/26976734
- Kortlever T.L., Ten Bokkel Huinink S., Offereins M. et al. Low-FODMAP Diet Is Associated With Improved Quality of Life in IBS Patients-A Prospective Observational Study. Nutr Clin Pract. 2019 Aug;34(4):623-630. https://www.ncbi.nlm.nih.gov/pubmed/30644587