Врачи
ПИТАНИЕ КАК ФАКТОР РИСКА РАЗВИТИЯ ВЗК
Один из самых популярных вопросов, которые пациент с ВЗК задает врачу-гастроэнтерологу на приеме: «Какую диету я должен соблюдать?». В ответ он может услышать различные рекомендации, некоторые из которых могут даже абсолютно противоречить друг другу. В чем же дело? Неужели врачи до сих пор не нашли компромисс в решении проблемы диетотерапии при болезни Крона и язвенном колите?
Это действительно так. Разработанные еще в середине 20 века академиком М.И.Певзнером номерные диеты в то время являлись большим прорывом, однако в настоящее время требуют пересмотра. Номерная диета №4 (с модификациями от №4а до №4в), которую традиционно назначают при ВЗК, была разработана для пациентов, страдающих диареей. Ограничение и исключение ряда продуктов, неполноценность «четвертого стола», и (что является наиболее важным) отсутствие доказательной базы эффективности этого рациона при ВЗК, ставит под сомнение целесообразность назначения диеты №4 пациентам с болезнью Крона и язвенным колитом.
А между тем вопрос питания при ВЗК является важным. Нет сомнений, что пища, поступающая в желудочно-кишечный тракт человека, так или иначе оказывает влияние на развитие этих патологий. Рост заболеваемости как язвенным колитом, так и болезнью Крона по всему миру позволил предположить роль так называемого «западного типа питания» в развитии ВЗК. «Западная диета» характеризуется высоким содержанием животного белка, насыщенных жиров, соли, алкоголя с одновременным снижением потребления овощей и фруктов. До сих пор нет точного представления о том, как именно влияет такой тип питания на организм, однако некоторые механизмы хорошо изучены. Так, доказано влияние насыщенных жиров на количество так называемых toll-like рецепторов 2 и 4 типов (TLR-2 и TLR-4). Эти рецепторы расположены на иммунных клетках (макрофагах кишечника) отвечают за передачу сигналов от бактерий кишечной микрофлоры. Употребление в пищу жареной пищи, содержащей насыщенные жиры, может стимулировать TLR и вызывать развитие воспаления в эпителии кишечника. Полиненасыщенные жирные кислоты, напротив, снижают экспрессию (синтез) TLR и оказывают обратное действие.
Пища, богатая жирами и сахарозой, увеличивает кишечную проницаемость, которая рассматривается как важный аспект патогенеза болезни Крона. Пищевые волокна, котороткоцепочечные жирные кислоты расщепляются бактериями кишечника до бутиратов, которые являются важным источником энергии для клеток кишечного эпителия.
Некоторые аминокислоты, содержащиеся в пище (например, аргинин и глутамин) снижают кишечную проницаемость, а также увеличивают синтез муцина слизи, обладающего защитным действием в отношении кишечной слизистой.
И, наконец, не стоит недооценивать влияние компонентов пищи на состав кишечной микробиоты, которая, несомненно, является ключевым звеном в развитии ВЗК.
Опубликованные в 2020 году рекомендации Европейского общества энтерального и парентерального питания (ESPEN) по диетотерапии при ВЗК представили информацию о влиянии питания на риск развития заболеваний:
- риск развития язвенного колита и болезни Крона снижен при использовании диеты, богатой овощами и фруктами, омега-3 жирными кислотами с ограничением омега-6 жирных кислот;
- риск развития болезни Крона (но не язвенного колита) ниже при высоком содержании в рационе фруктов и пищевых волокон (более 22 г/сутки).
ESPEN также дает рекомендацию о продлении грудного вскармливания у детей как минимум до 6 месяцев, так как согласно данным рандомизированных клинических исследований и мета-анализов это снижает риск развития язвенного колита и болезни Крона в дальнейшем.
Наконец, в 2020 году опубликованы результаты исследования по выявлению риска развития ВЗК у 204 055 женщин и мужчин, за которыми наблюдали в течение 24–30 лет. На основании данных опроса установлено, что лица, у которых в дальнейшем развилась болезнь Крона, чаще употребляли продукты с высоким индексом EDIP. Этот индекс использовался авторами исследования для эмпирической оценки воспалительного характера питания. То есть чем выше индекс, тем больше вероятность вызвать повышение уровня в крови таких маркеров воспаления как С-реактивный белок, а также сывороточного рецептора 2 фактора некроза опухоли и адипонектина.
Продукты, получившие более высокий балл EDIP, включали обработанное мясо, красное мясо, субпродукты, некоторые виды рыбы и морепродуктов, очищенные зерна, а также высокоэнергетические и низкоэнергетические напитки (обычные и диетические). К продуктам, связанным с более низким показателем EDIP относились вино, чай, кофе, темно-желтые овощи, зеленые листовые овощи, закуски, такие как картофельные чипсы и попкорн, фруктовые соки и пицца.
Рацион с высокими значениями суммарного индекса EDIP повышал риск развития болезни Крона на 45%. Примечательно, что участники, которые перешли на диету с большим «провоспалительным» потенциалом около 8 лет назад, имели повышение риска развития болезни Крона в 2 раза по сравнению с теми, кто сохранял рацион с низкими баллами EDIP. Авторы предположили, что это говорит о динамическом влиянии диеты на риск развития болезни Крона.
Эта научная информация представляется более ценной для здоровых лиц, у которых ВЗК еще не развилось, а также для лиц в зоне риска – например родственников пациентов, страдающих ВЗК.

ПИТАНИЕ ПРИ УСТАНОВЛЕННОМ ДИАГНОЗЕ ВЗК.
Как мы уже отметили выше, традиционные диеты («столы») при болезни Крона и язвенном колите не имеют доказанной эффективности. На практике они лишь приводят к прогрессированию недостаточности питания или усугублению уже имеющихся дефицитов питательных веществ. Опасения, по которым исключаются овощи и фрукты и рекомендуются протирание и варка на пару, лишены под собой научных оснований. Именно поэтому ведущие диетологические организации мира (например, ESPEN) делают заключение о том, что так называемой «диеты для ВЗК» не существует. Даже общие рекомендации по потреблению тех или иных питательных веществ мало отличается от таковых для лиц с другими схожими заболеваниями. Так, потребление белка и энергии в фазу ремиссии не отличается от здоровых лиц. В фазу обострения пациенты с ВЗК должны получать с пищей примерно 1,2-1,5 г белка на 1 кг массы тела.
Какие еще отличия питания в фазу обострения и ремиссии болезни Крона и язвенного колита существуют? Ведь не секрет, что пациенты с этими патологиями нередко связывают ухудшение своего состояния (усиление симптомов или обострение после периода ремиссии) с употреблением той и иной пищей. «Вчера я поел виноград, и сегодня у меня появилась кровь в стуле» - похожую фразу с различными вариациями нередко слышит врач-гастроэнтеролог, занимающийся лечением ВЗК.
В 2013 году французские авторы опубликовали результаты опроса 244 пациентов с ВЗК о влиянии питания на течение заболевания. Почти 16% пациентов были уверены, что в развитии их болезни «виноват» характер питания. Около 58% участников опроса верили, что пища может играть роль в обострении ВЗК, а 40% рассматривали питание как явный фактор риска обострения.
В то же время накоплены данные о возможном влиянии того или иного продукта на активность БК и ЯК. В 2020 году Международная организация по изучению ВЗК представила свои рекомендации по питанию при этих заболеваниях:
- Углеводы: изменение углеводного состава (например, исключение и значимое ограничение сахарозы, фруктозы и т.д.) не снижает риск обострения ВЗК и не влияет на активность болезни;
- Глютен и пшеница: недостаточно доказательств для ограничения пшеницы и глютена в рационе при болезни Крона и язвенном колите;
- Красное мясо: существуют убедительные доказательства, что риск обострения ЯК у пациентов в ремиссии повышается при высоком содержании в рационе красного мяса (говядины, телятины, свинины, ягнятины, баранины, конины и козлятины) и продуктов его переработки (в т.ч. сосиски, сардельки, бекон, ветчина, колбаса, мясные консервы, буженина, солонина, билтонг). Точное безопасное количество красного мяса неизвестно. Возможно, подойдут нормы, рекомендованные для средиземноморской диеты – не более 120 г красного мяса в неделю. При БК следует придерживаться следующих рекомендаций: употреблять красное мясо не более 700 г в неделю, а продукты его переработки (любимые многими колбасы, сосиски и т.д.) использовать редко, от случая к случаю;
- Молоко и молочные продуты: не доказано негативное влияние молока и молочных продуктов на течение ВЗК. Употребление молочных продуктов не увеличивало риск обострения язвенного колита, при этом исключение этой продуктовой группы из рациона не увеличивало вероятность достижения ремиссии заболевания;
- Миристиновая кислота: повышенное содержание в рационе миристиновой кислоты (находится в пальмовом, кокосовом масле и молочных продуктах) являлось независимым фактором риска обострения ЯК в течение года: риск увеличивался в 3 раза. Пациентам с язвенным колитом не следует отказываться от молока и молочных продуктов из-за наличия в них миристиновой кислоты. Более верным будет минимизировать потребление пальмового и кокосового масла
- Клетчатка: высокое содержание пищевых волокон (более 24 г в сутки) в рационе снижает риск обострения БК.
НЕКОТОРЫЕ ОСОБЕННОСТИ ДИЕТОТЕРАПИИ В ФАЗУ ОБОСТРЕНИЯ ВЗК
Невозможно и абсолютно неправильно всем пациентам с ВЗК давать одни и те же рекомендации. Выбор характера питания, несомненно, будет определяться диагнозом заболевания, локализацией воспаления в желудочно-кишечном тракте, тяжестью течения болезни и наличием осложнений, а также сопутствующей патологией (поджелудочной железы, желчных путей и т.д.).
Тем не менее, пациенты с легким течением болезни Крона без осложнений и язвенным колитом, ограниченным поражением (например, легкий язвенный проктит или эрозивное поражение участка толстой кишки при болезни Крона), несомненно, должны соблюдать рациональное питание без значимого щажения желудочно-кишечного тракта. Питание должно быть сбалансированным и полноценным, протирание, употребление пюреобразных блюд представляется избыточным и неоправданным! Конечно, вреда от такой кулинарной обработки не будет, однако качество жизни пациентов значимо страдает.
Дополнительной рекомендацией может быть исключение продуктов и компонентов пищи, раздражающих слизистую оболочку кишки (например, острые специи, маринады, уксус, алкоголь).
Врач-специалист, проанализирован на приеме жалобы, лабораторные изменения, оценив сопутствующую патологию, может дать рекомендации по ограничению тех или иных продуктов. Так, например, при непереносимости молочного сахара лактозы ограничивают или исключают из рациона молоко и продукты на его основе. При сопутствующем поражении поджелудочной железы (панкреатит в фазу обострения) одной из рекомендаций является ограничение суточного потребления жиров.
При обострении ВЗК средней тяжести могут быть даны рекомендации по большему щажению желудочно-кишечного тракта – при необходимости измельчение тех продуктов и блюд, которые имеют жесткую, плотную консистенцию (как это предложено в противовоспалительном варианте диеты). При этом вовсе не обязательно исключение из рациона всех фруктов и овощей. В большинстве случаев на фоне адекватно подобранной терапии эти ограничения не требуются.
Тяжелое обострение ВЗК обычно лечится в стационаре, где дополнительно к назначаемому щадящему варианту диеты (не всегда полноценному) целесообразно добавление энтеральных смесей.
Во всех случаях важно своевременно выявлять и даже прогнозировать дефицит питательных веществ (витаминов, микроэлементов, белка), чтобы в дальнейшем за счет изменения диеты корректировать выявленные нарушения. Так, например, увеличение квоты кисломолочных продуктов в рационе является одним из вариантов устранения дефицита кальция.
Пациентам, получающим иммуносупрессивную терапию желательно избегать тех продуктов и блюд, которые часто становятся источниками бактериальных инфекций и не прошли термообработку. Это может быть непастеризованное молоко, сырое мясо и рыба, а также такие блюда как тартар, карпаччо из мяса и рыбы.
НЕКОТОРЫЕ ОСОБЕННОСТИ ДИЕТОТЕРАПИИ В ФАЗУ РЕМИССИИ ВЗК
В фазу ремиссии возможно также использование рационального сбалансированного питания без значимого ограничения кулинарной обработки. При наличии таких симптомов как вздутие живота, урчание, слабые боли и послабление стула, не связанные с активностью болезни, возможно использование диеты low-FODMAP. В этот же период опять же могут быть актуальны советы по модификации рациона для профилактики или коррекции дефицитов питательных веществ, ограничение или отказ от ряда продуктов ввиду индивидуальной плохой непереносимости или в связи с сопутствующей патологией.
При достигнутой ремиссии заболевания (не только клинической, но и эндоскопической с полным заживлением слизистой кишечника) некоторые симптомы (вздутие живота, послабление стула, тошнота) на фоне ремиссии могут быть обусловлены характером питания, а также являться признаком непереносимости отдельных продуктов.
ИЗУЧАЕМЫЕ ДИЕТЫ ПРИ ВЗК
Как мы уже говорили ранее, диета №4 по Певзнеру при ВЗК не исследовалась. А ведь именно клинические исследования в настоящее время лежат в основе доказательства эффективности (или неэффективности) того или иного метода лечения, в т.ч. и диеты. Наиболее «весомыми» в доказательной медицине являются рандомизированные клинические исследования (в которых пациенты имеют одинаковую возможность получить исследуемый или контрольный препарат (препарат сравнения или плацебо)), систематические обзоры и мета-анализы клинических исследований (проводит суммарный анализ исследований по определенной проблеме).
Конечно, существуют и другие типы исследований, однако их результаты нельзя рассматривать как руководство к действию. В частности, опубликовано достаточно много опросов пациентов с ВЗК относительно хорошо или плохо переносимых ими продуктов. Еще в 2012 году группа американских исследователей под руководством Cohen A.B. опубликовала результаты такого опроса (более чем 2300 пациентов с ВЗК). Йогурт и рис чаще всего были связаны с уменьшением выраженности симптомов заболевания, в то время как огромный перечень продуктов (овощи, бобовые, семечки, орехи, молоко, алкоголь, жареная пища и т.д.) по мнению пациентов были связаны с ухудшением самочувствия. Авторы делают вывод, что большой перечень плохо переносимых продуктов может свидетельствовать об индивидуальной непереносимости, т.е. улучшение или ухудшение кишечных симптомов вовсе не говорит об уменьшении или увеличении активности воспаления.
Клинические исследования по диетотерапии ВЗК немногочисленные, однако это не снижает их ценности. Ниже мы рассмотрим основные диеты, которые предлагаются пациентам с язвенным колитом и болезнью Крона.
1. Диета «low-FODMAP».
Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P); английское слово «low» означает, что в этой диете указанные углеводы должны быть снижены или исключены. Указанные углеводы плохо всасываются в тонкой кишке, обладают высокой осмотической активностью и активно расщепляются бактериями кишечника. В результате образуется значительное количество газов, благодаря осмотической активности может развиваться послабление стула, боль в животе, урчание.
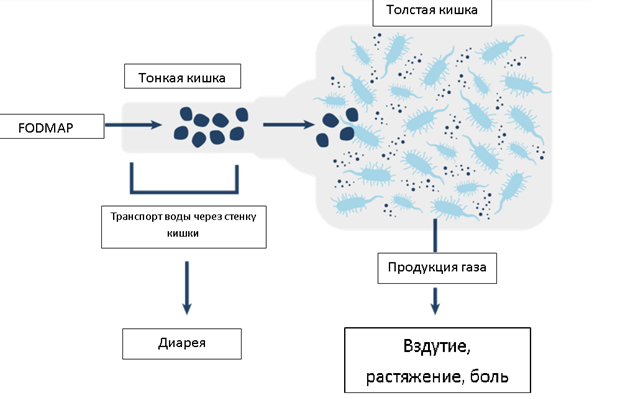
К FODMAP углеводам относятся лактоза, фруктоза, фруктаны и галактаны, а также полиолы (многоатомные спирты).
Недостаточная активность лактазы – фермента, расщепляющего молочный сахар лактозу, нередкая ситуация во взрослом возрасте. Кроме того, активность лактазы может снижаться при обострении болезни Крона с поражением тонкой кишки, синдроме избыточного бактериального роста (СИБР), резекциях кишечника и т.д.
Фруктоза в большом количестве содержится в меде, фруктах, кукурузном сиропе. Всасывание фруктозы зависит от наличия глюкозы, поэтому продукты, в которых соотношение фруктозы к глюкозе составляет 1:1, достаточно хорошо всасываются. продукты, в которых количество фруктозы значительно больше, чем глюкозы (яблоки, манго, груши, вишня, артишок и др.) всасываются плохо, что может вызвать появление описанных выше симптомов. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их обнаруживают в бобах, красной фасоли и чечевице. Полиолы обнаруживаются в некоторых овощах и фруктах, грибах, а также в подсластителях (ксилит, сорбит и др.), которые могут добавлять в жевательные резинки, леденцы от кашля, сиропы (в т. ч. и лекарственные).
Диета low-FODMAP состоит в исключении продуктов с высоким содержанием указанных веществ из рациона (оценка эффективности проводится в течение 3-6 недель, хотя обычно эффект наступает раньше).
Традиционно такую диету рекомендовали пациентам со вздутием живота, синдромом раздраженного кишечника (СРК), однако в дальнейшем проводилась оценка и при ВЗК. Контролируемых исследований, позволяющих оценить эффективность диеты «low FODMAP» при ВЗК в обострении мало. Одно из немногих рандомизированных исследований влияния диеты с исключением фруктоолигосахаридов было выполнено с участием 103 пациентов с активной болезнью Крона. К сожалению, не было получено достоверных различий в достижении ремиссии или клинического ответа по сравнению с плацебо.
Что же касается влияния диеты «low-FODMAP» на желудочно-кишечные симптомы у пациентов с ВЗК в ремиссии, то были получены обнадеживающие результаты. Мета-анализ (как наиболее достоверный вид клинической оценки эффективности), проведенный Zhan Y.L. и соавторами в 2018 году, показал, что такие симптомы, как послабление стула, вздутие живота, боли в животе, тошнота и рвота были значительно менее выражены у пациентов с болезнью Крона и язвенным колитом в ремиссии, если они соблюдали диету «low-FODMAP». Недавнее исследование S.R.Cox и соавт. (2020) продемонстрировало уменьшение выраженности симптомов СРК у пациентов с язвенным колитом и болезнью Крона в ремиссии, однако индекс тяжести СРК достоверно не различался в группах сравнения.
Таким образом, можно рекомендовать эту диету (в том числе с модификациями при наличии индивидуальной непереносимости тех или иных продуктов) тем больным ВЗК в ремиссии, которые имеют вздутие живота, эпизодические боли в животе, тошноту. Естественно, после исключения осложнений и обострения заболевания.
2. Специфическая (специальная) углеводная диета (СУД), в англоязычном варианте - specific carbohydrate diet.
СУД разработал и предложил американский педиатр Сидней Валентин Хаас еще в 1924 году для больных целиакией. Значительно позже диета приобрела популярность среди пациентов с язвенным колитом благодаря книге биохимика Elaine Gottschall «Разрывая порочный круг: здоровье кишечника через диету». Эта диета основана на предположении, что некоторые углеводы (дисахариды и полисахариды) при недостаточном переваривании и всасывании вызывают в кишечнике рост условно-патогенных бактерий, что не только меняет качественный и количественный состав кишечной микробиоты, но также способствует поддержанию воспалительного процесса в слизистой кишки.
Из диеты исключаются сложные углеводы (содержащиеся в основном в зерновых злаках, картофеле) и ограничиваются такие простые углеводы как глюкоза, фруктоза и галактоза. Диета требует строгого соблюдения, однако для большинства пациентов оказывается достаточно сложно соблюдать ее в течение долгого времени. В этом отношении показательным является открытое исследование СУД у детей, страдающих легким или среднетяжелым ВЗК (Cohen S.A. и соавт., 2014). 38% участников не смогли начать исследование по разным причинам, среди которых половина случаев была обусловлена «излишней строгостью» предлагаемой диеты.
Имеющиеся на 2020 год сведения об эффективности СУД при ВЗК ограничены плохим качеством исследований: это или интернет-опросы, или ретроспективные оценки симптомов и анализов, или малое количество больных в исследуемых группах. На сегодняшний день несколько небольших исследований показали уменьшение выраженности симптомов болезни Крона у педиатрических пациентов. Более значимыми представляются исследования, в которых оценивается не только симптомы болезни, но и заживление слизистой оболочки желудочно-кишечного тракта. На момент публикации данной статьи проводится сравнение СУД и средиземноморской диеты у пациентов с болезнью Крона, однако работа еще не завершена и результаты исследования не опубликованы.
Резюме: несмотря на то, что в целом многие пациенты отмечали улучшение со стороны симптомов (продолжая получать основную терапию), ряд больных был вынужден отказаться от диеты по причине трудностей ее соблюдения и потери массы тела. Следует признать результаты исследований СУД обнадеживающими, однако для рекомендации ее пациентам с обострением ВЗК требуются более масштабные исследования.
3. Палеолитическая диета или палеодиета.
Этот вид диеты был предложен гастроэнтерологом Walter L. Voegtlin, который в своей работе описал основные принципы палеодиеты. Палеодиета представляет собой подход к питанию, состоящий в основном из потребления продуктов из растений и животных, и основанный на предположительном древнем питании людей во время палеолита (исторического периода, завершившегося примерно 10 тыс. лет назад). Современная палеолитическая диета состоит из еды, доступной в наши дни, и включает в себя рыбу, мясо и птицу предпочтительно травяного откорма, овощи, фрукты, корневища и орехи. Из рациона исключаются:
- зерновые злаковые (в том числе киноа);
- бобовые;
- молочные продукты;
- яйца;
- семена (в том числе кофе, а также специи типа кориандра, тмина, продукция из семян – растительные масла);
- овощи семейства пасленовых (помидоры, сладкий перец, острый перец, баклажаны, картофель)
- пищевые красители, добавки в пищу
- сахар и подсластители (например, стевия)
- алкоголь.
Эта диета является еще более сложной для соблюдения, а ограничение большого перечня важных продуктов может вызывать дефицит питательных веществ.
В англоязычной литературе можно встретить также такое название этой диеты как «autoimmune protocol» или аутоиммунный протокол, представляющий собой модицикацию палеодиеты.
Имеющиеся исследования в отношении эффективности палеодиеты и аутоиммунного протокола при язвенном колите и болезни Крона ограничены. В 2017 году опубликованы результаты единственной работы по изучению влияния аутоиммунного протокола на активность ВЗК у 15 (!) пациентов. Показано, что среди соблюдавших диету и получавших терапию (в том числе биологическую) больных в ряде случаев отмечалось уменьшение выраженности симптомов и снижение активности воспаления по данным эндоскопического исследования. Авторы считают, что для подтверждения эффективности этой диеты нужно проведение контролируемых исследований.
4. Противовоспалительная диета (англ. anti-inflammatory diet).
Одним из механизмов развития ВЗК, как было сказано выше, является развитие дисбиотических нарушений, в том числе под действием компонентов пищи. Несомненно, наибольшая роль принадлежит углеводам, которые являются питательным субстратом для бактерий (в том числе условно-патогенных) кишечника. Противоспалительная диета включает в себя 5 шагов:
- Модификация углеводного состава рациона (в т.ч. лактозы и рафинированных углеводов)
- Введение в рацион продуктов с пребиотической активностью (растворимая клетчатка, лук, ферментированные продукты)
- Акцент на употреблении полиненасыщенных и насыщенных жиров
- Оценка пищевой непереносимости, выявление и коррекция дефицита питательных веществ
- Модификация кулинарной обработки (например, протирание продуктов и блюд при необходимости). У пациентов в фазу обострения эта фаза начинается одновременно с первой.
Рацион состоит из постного мяса, птицы, рыбы, яиц, отдельных фруктов и овощей, муки, орехов и бобовых, ограниченного количества выдержанных (с активными ферментами) сыров, свежего йогурта, кефира, меда и т.д. Пребиотики представлены в виде растворимых волокон (содержащие инулин - бананы, овес, молотый корень цикория и льняная мука).
Авторы диеты опубликовали в 2014 результаты исследования, согласно которому 33% пациентов не смогли ее соблюдать. Среди оставшихся больных наблюдалось снижение эндоскопической активности ВЗК (как болезни Крона, так и язвенного колита). Ученые высказали предположение, что эта диета может оказать эффект на активность ВЗК, однако требуются контролируемые исследования.
5. Элиминационные диеты при болезни Крона.
Под элиминационными диетами обычно понимают такие рационы питания, из которых исключаются отдельные продукты или продуктовые группы. На сегодняшний день известны работы, которые посвящены оценке эффективности элиминационной диеты при болезни Крона. Она предполагает исключение ряда продуктов, которые провоцируют появление или усиление симптомов болезни у конкретного пациента. Результаты
исследований были суммированы в заключении экспертов ESPEN и озвучены в рекомендациях по диетотерапии при ВЗК: нет убедительных доказательств эффективности каких-либо элиминационных диет при болезни Крона и язвенном колите.
Следует отметь, что недавнее рандомизированное контролируемое исследование элиминационной диеты в сочетании с частичным энтеральным питанием (50% калорийности составляла энтеральная смесь) показало эффективность диетологического подхода в достижении ремиссии (в том числе без стероидов) болезни Крона у детей. Диета хорошо переносилась и была эффективнее полного энтерального питания.
6. Диета CD-TREAT (англ. Crohn’s disease treatment with eating).
Данная диета по сути представляет собой подход к питанию, имитирующий эффект полного энтерального питания. Давно известен факт, что у детей с нетяжелой болезнью Крона при приеме только энтеральных смесей (без естественной пищи) увеличивается вероятность достижения ремиссии. Авторы диеты исследовали рацион питания на основе обычных продуктов, состав которого был близок к составу энтеральной смеси (за образец брали смесь Модулен). Этот рацион воссоздает эффект полного энтерального питания за счет исключения определенных компонентов (например, глютена, лактозы и алкоголя). При этом макроэлементы, витамины, минералы и клетчатка сохранялись в том же количестве, что и в энтеральной смеси. Мальтодекстрин, искусственный полимер глюкозы – наиболее распространенная форма углеводов в энтеральных смесях – отсутствует в натуральной пище, поэтому он был заменен продуктами с высоким содержанием крахмала и низким содержанием клетчатки. Микроэлементы пациенты получали, принимая дополнительно поливитамины.
Нас сегодняшний день имеются данные о влиянии данного рациона на микробный состав кишечника и содержание в стуле некоторых ключевых молекул (прежде всего короткоцепопчечные жирные кислоты) у взрослых добровольцев. Диета CD-TREAT достоверно снижала уровень фекального кальпротектина у детей с болезнью Крона.
Резюме: данный рацион по всей видимости имеет перспективы для его применения при болезни Крона, однако требуется дополнительные рандомизированные контролируемые исследования.
7. Другие рационы питания.
Помимо перечисленных диет исследовались и исследуются много разных рационов ― диета с высоким содержанием клетчатки и ограничением простых углеводов, диеты с высоким содержанием омега-3 жирных кислот, рацион с ограничением кальция и т.д. Увы, количество и качество работ оставляет желать лучшего. Проведенный в 2019 году всесторонний анализ результатов исследования этих диет не показал их эффективности в индукции и поддержании ремиссии, снижения количества операций и заживления слизистой оболочки кишки.
ДИЕТОТЕРАПИЯ ПРИ СТЕНОЗЕ (СТРИКТУРЕ) КИШЕЧНИКА
У определенного процента пациентов с болезнью Крона со временем может развиться осложнение в виде формирования сужения просвета (которое в медицинской литературе также называют стриктура или стеноз) кишечника. При язвенном колите в случае развития рака (аденокарциномы) толстой кишки также может быть сужен просвет кишечной трубки за счет опухоли.
Наличие сужения просвета кишечной трубки может потребовать изменений в рационе питания, и зависить это будет от степени сужения и наличия/отсутствия симптомов. Незначительное сужение без симптомов обычно не требует каких-то ограничений. Более выраженная, но бессимптомная стриктура обычно является основанием для рекомендаций по ограничению продуктов и блюд, богатых нерастворимыми пищевыми волокнами. При наличии симптомов следует также изменить кулинарную обработку пищи, отдав предпочтение блюдам с мягкой консистенцией и жидкостям (включая энтеральное питание).
В случае, когда стенозирование просвета кишки значительное (нередко просвет кишечной трубки составляет всего несколько миллиметров) на этапе подготовки пациента к плановой операции показано назначение энтеральных смесей в объеме, обеспечивающим суточные потребности организма. Энтеральные смеси – это искусственно созданные смеси для лечебного питания, обеспечивающие организм всем необходимыми питательными веществами. Они могут быть сухими и жидкими (в зависимости от производителя и вида смеси), однако даже сухие смеси требуют разведения водой. Таким образом, в организм пациента со стриктурой смесь поступает в жидком виде, минимизируя риск развития кишечной непроходимости и обладая в то же время высокой питательной ценностью.
После оперативного вмешательства по удалению участка кишки со стриктурой диета постепенно расширяется. Диетические рекомендации даются с учетом объема операции, тяжести заболевания и состояния пациента в послеоперационный период.
ОСНОВНЫЕ ПРИНЦИПЫ РАЦИОНАЛЬНОГО ПИТАНИЯ
Итак, как видно из вышеизложенного, никакой специализированной диеты для пациентов с язвенным колитом и болезнью Крона нет. На сегодняшний момент не доказана эффективность ни одного из рационов питания в достижении и поддержании ремиссии ВЗК, а также профилактики послеоперационных рецидивов и развития осложнений. Что же тогда делать пациенту? Как питаться?
Общепризнанным является тот факт, что лицам с язвенным колитом и болезнью Крона следует питаться так же, как и здоровым людям: следуя принципам рационального (правильного) питания. При этом здоровый рацион может быть несколько скорректирован с учетом описанных вше рекомендаций, предложенных Международной организацией по изучению ВЗК. Если специальной диеты для пациентов с ВЗК пока не существует, и следует руководствоваться принципами рационального питания, то каковы же эти принципы?
Рациональное питание — это физиологически полноценное питание здоровых людей с учетом их пола, возраста, характера труда, климатических условий обитания.
Для хорошего усвоения пищи и жизнедеятельности организма большое значение приобретает сбалансированность питания. Под этим подразумевают оптимальное соотношение в пище питательных веществ. Соотношение между белками, жирами и углеводами в норме должно составлять приблизительно 1 : 1 : 4.
Согласно российским нормам, в питании здоровых людей молодого возраста, живущих в умеренном климате, белки должны обеспечивать 11–12 %, жиры — 30 %, углеводы — 50–60 % суточной энергоценности рациона, принятой за 100 %. На белки животного происхождения должно приходиться 50 % общего количества белка. Из общего количества жиров в рационе рекомендуемая доля растительных жиров — 30 %. В природе нет продуктов, которые содержали бы все необходимые человеку пищевые вещества. Поэтому в питании необходимо использовать комбинации разных продуктов, т.е. должно быть продуктовое разнообразие.
В разных странах сформулированы свои рекомендации по рациональному питания с учетом национальных традиций, однако все они более-менее схожи друг с другом. Особенностью этих рекомендаций является то, что они не демонизируют еду, не призывают отказаться от тех или иных продуктов. Составители многих рекомендаций обращают внимание населения на то, что рацион питания должен обеспечивать суточные потребности в питательных веществах и энергии, но при этом не должен выходить за рамки энергетического баланса. Кроме того, делается акцент на том, что принципы здорового питания должны соблюдаться в течение всей жизни, а не эпизодически.
Поскольку пищевые рекомендации предназначены для различных слоев населения, с целью наибольшей доступности они представлены в виде графических изображений и снабжены простыми разъяснениями. Самый популярный вид графического представления информации по питанию – пирамида, которая называется «пищевая пирамида» или «пирамида питания».
Наиболее известна пирамида питания, изложенная в «Диетических рекомендациях для американцев» (англ. Dietary Guidelines for Americans, актуальная версия от декабря 2020 года). Он служит для формирования у населения США представления о правильном питании и включает 5 групп продуктов.
Оптимальный рацион (по пирамиде питания) выглядит примерно так:
- Первая группа — злаки; включает в себя всевозможные крупы и продукты из них, хлеб, макароны и т.д. При этом важен выбор продуктов: нешлифованные крупы с большим содержанием пищевых волокон или хлеб грубого помола должны составлять половину продуктов этой группы. К цельнозерновым крупам относятся гречка, пшено, рожь, бурый и дикий рис, амарант, киноа, камут, полба, спельта, цельнозерновая пшеница, кукурузная крупа, цельнозерновые виды овсяных и ячменных круп.
- Вторая группа — фрукты. Сюда включены все свежие, замороженные, консервированные и сушеные фрукты и фруктовые соки (например, апельсины и апельсиновый сок, яблоки и яблочный сок, бананы, виноград, дыня, ягоды, изюм).
- Третья группа — овощи, разделены на несколько подгрупп.
а) Темно-зеленые овощи: включают все свежие, замороженные и консервированные темно-зеленые листовые овощи, приготовленные или сырые (шпинат, мангольд, руккола, кочанные и листовые салаты, кресс-салат, листовая капуста, брокколи, пряная зелень и т.д.)
б) Красные и оранжевые овощи: включают все свежие, замороженные и консервированные красные, оранжевые овощи, приготовленные или сырые (помидоры, красный перец, морковь, тыква);
в) Бобовые: включают фасоль, чечевицу, нут. Из этой группы исключены зеленый горошек и стручковая фасоль;
г) Крахмалсодержащие овощи: все свежие, замороженные и консервированные овощи с высоким содержанием крахмала (картофель, кукуруза, зеленый горошек, батат);
д) Другие овощи: свежие, замороженные и консервированные, приготовленные или сырые (лук, свекла, разные виды капусты, огурцы, сельдерей, спаржа, кабачки, баклажаны, стручковая фасоль, топинамбур, грибы и т.д.).
- Четвертая группа — белковая. Включает все мясо, птица, морепродукты, яйца, орехи, семена и продукты переработки сои. Мясо и птица должны быть с низким содержанием жира и мало солеными. Фасоль и горох, считаются частью этой группы или группы овощей, но должны учитываться только в одной группе.
- Пятая группа — молочные продукты (все виды молока, в том числе безлактозного, сыры, кисломолочные продукты, йогурты, молочные десерты). Рекомендуется выбирать продукты низкой жирности или обезжиренные. Сливки, сметана, сливочные сыры не включены в эту группу из-за низкого содержания кальция, хотя и могут быть использованы в рационе.
Для удобства подсчета рациона создана система порций продуктов. В зависимости от ряда показателей — возраст пациента, пол, физическая активность, масса тела (наличие ожирения) и т. п. — количество порций модифицируется в указанных пределах.
Размеры и количество порций продуктов в рациональном суточном рационе взрослых лиц с учетом калорийности рациона (Диетические рекомендации для Американцев, 2020).
Количество калорий | 1600 | 1800 | 2000 | 2200 | 2400 | 2600 | 2800 | 3000 |
Группа/подгруппа продуктов | Суточное количество продуктов из каждой группы (для группы овощей и источников белка – недельное количество) | |||||||
Овощи (чашек в сутки) | 2 | 2,5 | 2,5 | 3 | 3 | 3,5 | 3,5 | 4 |
| Подгруппы овощей (количество порций в неделю) | |||||||
Темно-зеленые овощи | 1,5 | 1,5 | 1,5 | 2 | 2 | 2,5 | 2,5 | 2,5 |
Красные и оранжевые овощи | 4 | 5,5 | 5,5 | 6 | 6 | 7 | 7 | 7,5 |
Бобовые | 1 | 1,5 | 1,5 | 2 | 2 | 2,5 | 2,5 | 3 |
Крахмалистые овощи | 4 | 5 | 5 | 6 | 6 | 7 | 7 | 8 |
Другие овощи | 3,5 | 4 | 4 | 5 | 5 | 5,5 | 5,5 | 7 |
Фрукты (чашек в сутки) | 1,5 | 1,5 | 2 | 2 | 2 | 2 | 2,5 | 2,5 |
Злаки (порций в сутки) | 5 | 6 | 6 | 7 | 8 | 9 | 10 | 10 |
Цельнозерновые | 3 | 3 | 3 | 3,5 | 4 | 4,5 | 5 | 5 |
Рафинированные | 2 | 3 | 3 | 3,5 | 4 | 4,5 | 5 | 5 |
Молочные продукты (чашек в сутки) | 3 | 3 | 3 | 3 | 3 | 3 | 3 | 3 |
Белковые продукты (порций в сутки) | 5 | 5 | 5,5 | 6 | 6,5 | 6,5 | 7 | 7 |
Подгруппы белковых продуктов (количество порций в неделю) | ||||||||
Мясо, птица, яйца | 23 | 23 | 26 | 28 | 31 | 31 | 33 | 33 |
Рыба и морепродукты | 8 | 8 | 8 | 9 | 10 | 10 | 10 | 10 |
Орехи, семена и продукты из сои | 4 | 4 | 5 | 5 | 5 | 5 | 6 | 6 |
Жиры (г/сутки) | 22 | 24 | 27 | 29 | 31 | 34 | 36 | 44 |
Как интерпретировать эту таблицу? Например, для человека, питающегося на 2000 ккал в сутки, оптимальным является потребление овощей в количестве 2,5 чашки в сутки, или 17,5 чашек в неделю. Эти 17,5 чашек формируются из темно-зеленых (1,5 чашки в неделю), красных и оранжевых (5,5 чашки в неделю), крахмалистых овощей (5 чашек в неделю), бобовых (1,5 чашки в неделю) и других овощей (4 чашки). Подобные же расчеты следует использовать и для продуктов белковой группы.
Мы видим, что в таблице предлагается оценивать количество продуктов в порциях или чашках. Для жителя нашей страны это непривычный подход к подсчету, однако во всем мире понятие «порция продукты» широко используется.
1 чашка овощей и фруктов это:
- 1 чашка сырых или вареных овощей или фруктов;
- 1 чашка овощного или фруктового сока;
- 2 чашки листовой зелени;
- 1/2 чашки ягод / приготовленных (консервированных) фруктов.
1 порция злаков это:
- 1/2 чашка вареного риса, макаронных изделий, рассыпчатых каш или хлопьев;
- 30 грамм сухой пасты или риса;
- 1 средний (30 грамм) ломтик хлеба гренка / половина булочки;
- 4 ст. ложки хлопьев, мюсли
1 чашка молочных продуктов это:
- 1 стакан молока, йогурта или обогащенного соевого молока;
- 45 г сыра (например, чеддер) или 60 г плавленого сыра.
- 1/2 стакана творога
1 порция белковых продуктов это:
- 30 г мяса / птицы/рыбы/субпродуктов/морепродуктов
- 1 яйцо
- 1/4 стакана готовых бобовых (например, вареной фасоли или тофу)
- 15 г орехов и семян
Американские рекомендации по количественному потреблению некоторых других продуктов:
1) для лиц старше 2 лет калорийность продуктов с высоким содержанием добавленного сахара (сладости, подслащенные напитки, сиропы и т.д.) должна быть <10% от суточной энергоценности рациона;
2) для лиц старше 2 лет калорийность продуктов с высоким содержанием насыщенных жиров должна быть <10% от суточной энергоценности рациона;
3) для лиц старше 14 лет суточное потребление натрия должно быть менее 2300 мг, для более молодых лиц эти значения могут быть еще меньше;
4) максимальная доза алкоголя - 1 алкогольная единица (или меньше) для женщин и 2 алкогольных единицы (или меньше) для мужчин в сутки, только для совершеннолетних лиц.
Примечание: 1 алкогольная единица (АЕ) или 1 drink равна объему алкогольного напитка, содержащего в разных странах от 10 до 20 г этанола. В США (стране, где разработаны данные рекомендации) 1 АЕ равна 14 г этанола, в Австрии и Японии – 20 г, в Великобритании – 8 г, в большинстве других стран Европы от 10 до 12 г этанола. Здоровым лицам можно употреблять не более 14 АЕ (для женщин) или 21 АЕ (для мужчин) в неделю.
Пищевая пирамида для американцев не единственная существующая в мире. На сайте Роспотребнадзора приведена информация и о ряде других графических изображений норм рационального (правильного) питания.
Иногда для наглядного представления информации о продуктах питания используется изображение тарелки. Одна из наиболее известных и понятных ― канадская тарелка здорового питания, представленная ниже.

Канадская пищевая тарелка очень наглядно показывает, какие продуктовые группы должны преобладать в рационе. Половина приходится на овощи и фрукты, четверть ― на источники белка (мясо, рыба, птица, яйца, молоко и молочные продукты, бобовые, орехи и семена), и еще четверть на крупы, макароны (пасту) и хлеб. Для питья следует выбирать воду и несладкие напитки.
Одной из разновидностей рационального питания можно считать средиземноморскую диету. Впрочем, слово «диета» здесь лишнее, лучше использовать словосочетание «стиль питания». Ведь средиземноморская диета это, по сути, пищевые привычки и образ жизни жителей Италии и Греции.
В чем ее особенность? Большое (непривычно большое) количество овощей и фруктов: 800 и более г/сутки, т.е. 7-10 порций. Овощи и фрукты разноцветные (см. американские рекомендации выше), разнообразные, свежие или в приготовленном виде. Цельные злаки, паста (макароны) и крахмалистые овощи типа картофеля, кукурузы и зеленого горошка ежедневно. Много бобовых. Регулярно небольшое количество семечек и орехов без соли.
Рыба, морепродукты не менее 3 порций в неделю. Птица, яйцо, сыр и другие продукты из молока ежедневно. Наконец, мало красного мяса ― не более 2-4 порций в неделю. То же самое относится к кондитерским изделиям. Добавленные растительные жиры представлены преимущественно оливковым маслом. Наконец, обязательна физическая активность. А вот вино, которое представит большинство при фразе «средиземноморская диета», вовсе не является обязательным компонентом этого рациона.
Резюме. Общие рекомендации по формированию здорового рациона питания включают следующие пункты:
1) Половину рациона должны составлять овощи и фрукты;
2) Следует делать акцент на цельных фруктах;
3) Следует выбирать разные овощи и фрукты;
4) Половина злаков и продуктов из них должны быть цельнозерновыми;
5) Следует выбирать разные источники белка;
6) Следует отдавать предпочтение молоку и молочным продуктам со сниженным количеством жира или обезжиренным вариантам;
7) Следует выбирать продукты и напитки с меньшим количеством добавленного сахара, насыщенных жиров и натрия.